INTRODUCTION
En France, on estime qu’environ 1,5 million de personnes présentent un trouble neurocognitif majeur (démence), dont 1 million une maladie d’Alzheimer. Environ 4 millions de personnes, conjoint(e)s, enfants, frères/sœurs, amis les accompagnent au quotidien en tant que proches aidants. En cette qualité, ils assistent les patients, leur apportent stimulation et soutien et pallient les difficultés qu’ils rencontrent, contribuant ainsi à leur maintien à domicile et à leur bien-être physique et psychologique.
Ce soutien suppose souvent une charge physique et psychique importante pour l’aidant, qui peut avoir lui aussi besoin d’aide.
Or contrairement aux apparences, la problématique face à un aidant en souffrance que l’on cherche à soutenir et aider n’est généralement pas le manque de ressources, mais plutôt l’identification de l’intervenant ou du service approprié au(x) besoin(s) et l’orientation vers ceux-ci. Cette difficulté est majorée par des sigles nombreux et peu lisibles, un flou dans les missions et périmètres d’action des différentes structures et intervenants, l’existence de variantes et initiatives locales (départementales et/ou régionales) et surtout un manque de formation et d’information.
Cet article se propose donc de mettre en avant un certain nombre de ressources essentielles et disponibles sur l’ensemble du territoire qui répondent aux différents besoins identifiés.
LE FARDEAU DE L’AIDANT
« On ne choisit pas d’être aidant, on le devient malgré soi », souligne la fiche numéro 15 du guide HAS Maladies chroniques MAMA (1). Ce statut s’associe à des modifications profondes de la place occupée par chacun au sein de la structure familiale, de l’organisation du quotidien, de la vie sociale et, parfois, professionnelle. Si certains travaux ont montré que ce rôle pouvait être source de joies et d’un sentiment d’accomplissement, la majorité souligne les charges psychiques et physiques associées à la fonction d’aidant qui sont communément réunies sous la bannière de « fardeau de l’aidant ».
Ce fardeau de l’aidant retentit non seulement sur sa qualité de vie mais aussi sur son état de santé général, avec un risque accru d’anxiété et de dépression ainsi que de troubles somatiques tels que l’hypertension artérielle (2). De plus, l’intensité du fardeau de l’aidant a été directement reliée avec le risque de recours au système de soins et d’institutionnalisation du patient (3).
De nombreux facteurs ont été identifiés comme aggravant le fardeau de l’aidant. Du côté du patient, il s’agit en premier lieu des troubles psychocomportementaux, suivis par la perte d’autonomie et les difficultés de communication (3). Du côté de l’aidant, les facteurs sont nombreux et variés. On peut pointer en particulier l’isolement ou la sensation d’isolement de l’aidant et la présence d’une fragilité psychologique antérieure comme facteurs aggravant le fardeau perçu, alors que la sensation d’être compétent et efficace apparaît comme un facteur d’atténuation (4).
De nombreux travaux se sont attachés à délimiter différents besoins et problèmes rencontrés par les aidants de patients atteints de MAMA. Dans un souci de pragmatisme, on identifiera dans cet article quatre grands problèmes auxquels font face les aidants : incompréhension face à la maladie et ses conséquences, isolement ou sensation d’isolement, souffrance psychologique et épuisement physique (voir figure 1).
Panorama des principales aides aux aidants selon leurs besoins 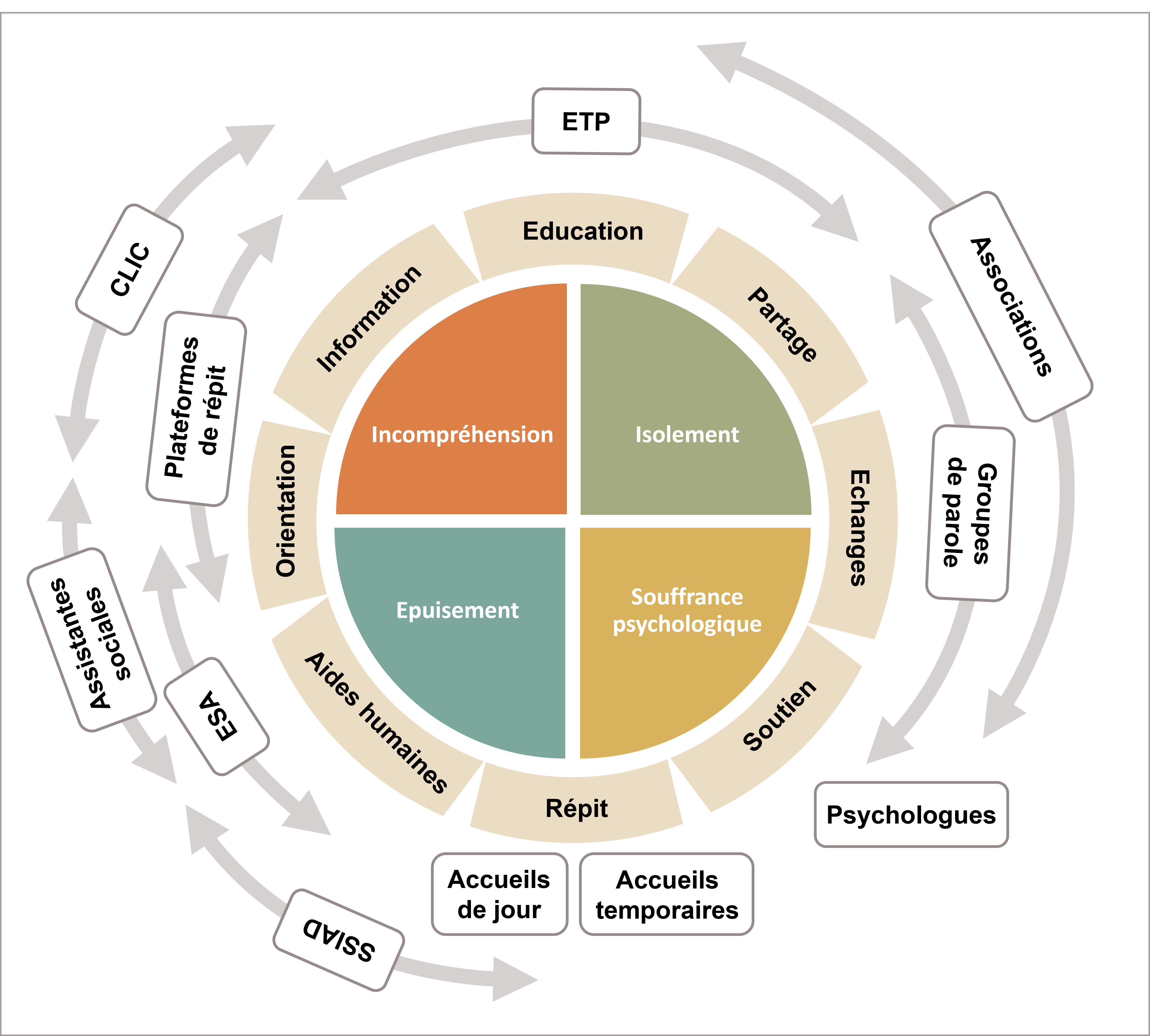
AIDER À COMPRENDRE ET À S'ORIENTER
Face à la maladie de leur proche, les aidants peuvent rapidement se trouver submergés par les modifications, parfois profondes, que la maladie impose dans les interactions et l’organisation de la vie. La souffrance causée par ces modifications est souvent amplifiée par des difficultés à comprendre les symptômes de la maladie, à en appréhender les mécanismes, à identifier les leviers d’action et les ressources disponibles pour les épauler.
> Centres locaux d’information et de coordination (CLIC)
Parfois dénommés simplement « point d’information local » ou encore « Point d’info autonomie », « Service senior », « Pôle info seniors » ou « Pôle autonomie », le CLIC est un guichet d’accueil, d’information et d’orientation de proximité, gratuit, pour toutes les questions relatives aux personnes âgées et à leur accompagnement. Les CLIC aident les patients en particulier à identifier leurs besoins et les renseignent sur les services et aides disponibles pour y répondre, ainsi que les démarches pour en bénéficier.
Il existe plusieurs niveaux de labellisation des CLIC. En plus des missions de bases assurées par les CLIC de niveau 1, ceux de niveau 2 proposent une évaluation approfondie des besoins conduisant à l’élaboration d’un plan d’aide personnalisé, que ceux de niveau 3 peuvent aider à mettre en œuvre grâce, entre autres, à l’intervention de gestionnaires de cas. Un annuaire national permet de trouver les coordonnées du CLIC le plus proche du domicile du patient.
> Plateformes d’accompagnement et de répit
Les plateformes d’accompagnement et de répit sont le pendant centré sur l’aidant des CLIC. Elles apportent aux personnes qui accompagnent des sujets atteints de maladie neurodégénérative des informations sur les aides et dispositifs susceptibles de les aider à assumer leur rôle d’aidant et/ou à les décharger, ainsi qu’une écoute et un soutien.
Une majorité des plateformes de répit proposent également des formations qui permettent aux aidants de mieux appréhender leur rôle et de le tenir de manière plus efficace et sereine, ainsi que des groupes de parole et d’entraide.
Enfin, la plupart des plateformes proposent des temps de répit pour l’aidant, soit par des interventions directes auprès du patient, soit par l’orientation vers des structures d’accueil ou d’hébergement temporaire. Un annuaire permet là encore de trouver les coordonnées de la plateforme de répit la plus proche du domicile de l’aidant (https://www.pour-les-personnes-agees.gouv.fr/annuaire-points-dinformati…).
> Éducation thérapeutique patient (ETP)
Les programmes ETP visent selon l’OMS « à aider les patients (ou les aidants) à mieux vivre leur vie avec une maladie chronique ». L’ETP n’est donc pas réservée aux personnes malades mais peut aussi s’adresser aux aidants. Elle va au-delà de la simple information, en proposant à l’aidant un programme personnalisé dont le contenu et les modalités (mises en situation, brainstorming…) permettent d’acquérir à la fois des compétences d’adaptation et des compétences d’autosoin et de préservation. Ces programmes peuvent être proposés par de nombreuses structures, en particulier les plateformes d’accompagnement et de répit, les centres mémoire et les associations.
ROMPRE L'ISOLEMENT
Une majorité d’aidants ressentent, à un moment ou un autre de leur parcours, un sentiment d’isolement. Ils ont en effet l’impression, en partie à raison, que les modifications profondes qu’induit la maladie dans les schémas et l’organisation de la vie ne peuvent être comprises par les proches qui n’y sont pas confrontés et les professionnels de santé.
> Groupes de parole
Les groupes de parole sont des temps d’échanges et de libre expression animés par un professionnel ou un aidant formé. Ils permettent aux aidants de rencontrer des personnes qui traversent les mêmes épreuves qu’eux, et sont ainsi en mesure d’entendre et de comprendre leur vécu et/ou leur souffrance. Les participants en retirent un mieux-être psychologique, mais aussi des clés pour trouver des solutions à certains problèmes grâce au partage d’expérience. Des groupes de parole sont proposés par de nombreuses structures différentes, en particulier plateformes d’accompagnement et de répit, associations, centres mémoire ou municipalités.
> Associations
Des associations nationales ont été créées autour de la majorité des maladies neurodégénératives (voir encadré ci-dessous). Il s’agit généralement d’associations de « familles », fondées par des aidants et/ou d’anciens aidants, dans le but premier d’accompagner et de soutenir les aidants dans leur rôle. En plus des groupes de parole, ces associations proposent généralement des forums d’échange et des séances de formation en ligne, des rencontres et des journées d’information.
Vers quelles associations se tourner ?
- France Alzheimer (https://www.francealzheimer.org/) : il s’agit d’une fédération de délégations départementales qui proposent chacune des actions au niveau local (groupes de parole, formations, rencontres…) pour les patients atteints de la maladie d’Alzheimer et leurs aidants. La coordination ajoute à cela l’organisation d’actions nationales (journées et webinaires d’information, webradio, ETP…), ainsi qu’un soutien à la recherche contre la maladie d’Alzheimer.
- Association des aidants et malades à corps de Lewy : jeune association très dynamique, l’A2MCL propose, principalement par internet, de nombreuses actions d’information, de formation et de soutien pour les aidants de patients atteints de MCL, les patients et les soignants. Elle organise également une journée scientifique nationale chaque année et soutient la recherche contre la maladie à corps de Lewy.
- France DFT : l’association propose une ligne d’écoute accessible 7 jours sur 7 et des forums d’échange, dont un réservé aux enfants de personnes atteintes de démence fronto-temporale (DFT), qui survient le plus souvent entre 55 et 65 ans. L’association organise également une journée des aidants chaque année et soutient la recherche.
- Il existe une association pour la plupart des autres maladies neurocognitives rares (PSP France, Huntington France…), qui se sont regroupées autour d’une filière nationale de santé, Brain-Team qui propose de nombreuses informations et ressources pratiques utiles, entre autres pour faciliter la réalisation des démarches médicosociales.
TROUVER UN SOUTIEN
Nourrie par le sentiment d’isolement mais aussi par le deuil nécessaire d’une partie des relations et projets qui existaient avant la maladie, la souffrance psychologique des aidants est importante et souvent sous-estimée. Son identification et sa prise en charge apparaissent pourtant essentielles car elle constitue un facteur de risque important de découragement de l’aidant et d’entrée en institution du patient.
> Psychothérapie et soutien
Lorsque le soutien psychologique apporté par les groupes de parole et l’ETP s’avère insuffisant, une prise en charge auprès d’un(e) psychologue est souhaitable. Le(la) psychologue proposera le plus souvent une écoute active et un soutien psychologique, mais de véritables psychothérapies – souvent d’inspiration cognitivo-comportementale – peuvent s’avérer nécessaires. C’est en particulier le cas lorsque certains processus et/ou schémas psychologiques de l’aidant sont pourvoyeurs de souffrance ou entravent ses capacités à jouer son rôle comme il le souhaiterait (par exemple impossibilité d’accepter le déclin cognitif de la personne malade, difficultés à envisager les modifications cognitivo-comportementales comme étant causées par la maladie…).
Le dispositif « Mon soutien psy » permettant la prise en charge par l’Assurance-maladie de 8 séances par an avec un(e) psychologue répond bien au besoin de soutien des aidants sur certaines périodes et/ou peut permettre d’amorcer une psychothérapie de plus long terme.
> Accueils de jour et accueils temporaires
Pour beaucoup d’aidants, la souffrance psychologique est majorée, voire causée, par le fait qu’ils deviennent, au fur et à mesure que l’autonomie du patient se réduit, sa principale personne-ressource. Il en résulte une importante « charge mentale » qui s’associe souvent avec l’évolution de la maladie à un vécu douloureux de la limitation des activités personnelles, voire une sensation d’« enfermement » lorsque le patient qu’ils accompagnent ne peut plus rester seul. Il est indispensable dans ce contexte de permettre à l’aidant de retrouver des moments de temps libre qu’il pourra dédier aux autres tâches importantes (santé personnelle, relation avec les enfants et petits-enfants…) ou, idéalement, à des activités de loisir et sociales plaisantes.
La prise en charge du patient en accueil de jour, d’une demi-journée à plusieurs jours par semaine, est une solution idéale pour aider l’aidant à retrouver ces moments de « souffle ». La structure d’accueil, animée par une équipe pluridisciplinaire composée de psychologues, psychomotriciens, art/musicothérapeutes..., offrira un temps durant lequel l’aidant saura la personne qu’il accompagne en sécurité, tout en permettant à cette dernière de profiter d’activités stimulantes et de socialisation. L’admission se fait sur demande directe du patient/de l’aidant, sans nécessité de prescription médicale. L’équipe d’accueil est toutefois susceptible de demander la communication de certains éléments du dossier médical pour adapter au mieux la prise en charge.
Lorsque l’épuisement psychique se combine à un épuisement physique, le patient pourra être admis pour quelques semaines dans une structure de type Ehpad pour un accueil temporaire ou « séjour de répit ». Cette solution permet aussi de répondre à certaines contingences telles que les problèmes de santé de l’aidant qui nécessitent une hospitalisation ou une intervention suivie d’une période de convalescence. L’admission se fera habituellement par demande directe auprès des établissements. Ces séjours de répit peuvent également aider le patient comme l’entourage à prendre une décision concernant une éventuelle entrée en institution, en tant que « période d’essai » permettant de mesurer concrètement les avantages et contraintes de ce type de lieu de vie, sans le vécu d’« irréversibilité » généralement associé à l’admission en Ehpad.
LUTTER CONTRE L’ÉPUISEMENT
Aux facteurs responsables d’une souffrance psychique s’ajoute la nécessité de pallier progressivement un nombre croissant de difficultés et impossibilités du patient (gestion administrative, courses, tâches ménagères…) voire, avec l’évolution de la maladie, de l’assister dans certaines tâches élémentaires de la vie quotidienne (toilette, habillage, alimentation…). Ces contraintes accentuent la charge psychologique mais sont également source d’efforts physiques et de fatigue, qui peuvent conduire à une véritable situation d’épuisement.
> SSIAD et SPASAD
Aides ménagères, auxiliaires de vie, assistantes de soin en gérontologie, aides-soignant(e)s et infirmier(e)s : différents professionnels sont susceptibles d’intervenir à domicile pour aider l’aidant dans la gestion du quotidien et/ou réaliser les soins au patient.
Il est possible de solliciter ces intervenants directement ou de contacter un service de soins infirmiers à domicile (SSIAD) ou un service polyvalent d’aide et de soins à domicile (SPASAD), qui coordonnera l’intervention des différents professionnels impliqués dans la prise en charge. Ces services sont sectorisés et habituellement gérés par des associations ou des réseaux de soins. Il est facile de trouver les coordonnées du SPASAD ou du SSIAD le plus proche sur internet ou sur le portail web « Pour les personnes âgées ».
> Équipes spécialisées Alzheimer (ESA)
Les ESA sont des équipes composées principalement d’ergothérapeutes, de psychomotricien(ne)s, d’assistant(e)s de soin en gérontologie et éventuellement de psychologues, d’infirmier(e)s et d’assistantes sociales qui interviennent au domicile de patients souffrant d’une maladie au stade léger à modéré (MMSE ≥ 15), sur prescription médicale, pour 15 séances renouvelables annuellement. L’objectif est de réaliser une évaluation complète du fonctionnement en vie quotidienne puis de proposer un plan de prise en charge centré sur les capacités préservées ou celles fragiles, de manière à favoriser leur renforcement et leur maintien dans le temps. Des propositions sont également faites pour pallier les incapacités identifiées, sous la forme de dispositifs (agenda, horloge, tableau, traceur GPS…) ou de propositions d’interventions, qui seront ensuite mises en place via la sollicitation d’un SSIAD/SPASAD. L’aidant est impliqué à toutes les étapes de la prise en charge et ses ressentis, souhaits et capacités seront pris en compte dans les propositions d’accompagnement et d’aides formulées par l’ESA. Ces équipes jouent également un rôle dans l’information et l’orientation sur les aides et structures à disposition du patient et de l’aidant.
> Assistantes sociales
Les aides humaines et techniques, les soins médicaux, les déplacements, les accueils temporaires ou permanents dans des structures médico-sociales génèrent des dépenses importantes qui peuvent, pour tout ou partie, être couvertes par différentes aides financières (allocation personnalisée d’autonomie (APA), prestation compensatoire du handicap (PCH), etc.) dont la demande se fait habituellement par la soumission d’un dossier auprès de la Maison départementale des personnes handicapées (MDPH). La perte progressive de la capacité du patient à gérer ses affaires administratives et ses finances, qui a parfois conduit à la constitution de dettes, implique que l’aidant (re)prenne la main sur ces aspects, en sollicitant généralement la mise en place d’une mesure de protection. Pour les patients jeunes, des démarches doivent également être réalisées concernant l’emploi, en lien avec la médecine du travail.
La charge d’effectuer toutes ces démarches revient le plus souvent à l’aidant, qui a besoin d’être guidé dans le dédale des organismes et des aides et accompagné pour la constitution et la soumission des dossiers. Les assistantes sociales sont les professionnelles compétentes pour cela. Il est toujours possible d’en rencontrer une en s’adressant à la mairie de sa commune, mais d’autres structures citées dans cet article (plateformes de répit, CLIC, ESA…) sont également susceptibles de proposer les services d’une assistante sociale « experte » dans les démarches qui concernent les personnes en perte d’autonomie.
CONCLUSION
Aider les aidants de patients atteints de maladies neurocognitives est capital, tant pour la préservation de tout ce qu’ils apportent à nos patients que pour leur bien-être et leur santé propre. Il faut pour cela savoir réserver un temps à l’écoute de leur vécu et au recueil de leurs besoins, idéalement lors de « visites très complexes au domicile » (VL), ce qui permettra de faire des propositions adaptées à la situation du duo patient/aidant, sans oublier de systématiquement orienter vers les relais clés que sont les plateformes de répit, les ESA et les associations.
EN RÉSUMÉ :
– Les aidants de patients atteints de MAMA sont exposés à des charges physiques et psychiques importantes, regroupées sous la bannière « fardeau de l’aidant ».
– Ce fardeau retentit non seulement sur leur qualité de vie mais aussi sur leur état de santé, avec un risque accru d’anxiété/dépression et de troubles somatiques.
– Accompagner les aidants permet de limiter cet impact et participe aussi de façon indirecte au maintien à domicile du patient
– Schématiquement, on distingue quatre grands types de difficultés auxquelles sont confrontés les aidants : incompréhension face à la maladie et ses conséquences, isolement ou sensation d’isolement, souffrance psychologique et épuisement physique.
– Identifier les besoins des aidants permet de les orienter vers les dispositifs et structures les plus adaptés, mais qui demeurent trop souvent mal connus.
Dr Emmanuel Cognat (neurologue, centre de neurologie cognitive - centre mémoire de ressources et de recherche, AP-HP Nord, site Lariboisière-Fernand-Widal, Paris)
Pour aller plus loin :
- Portail national d’information pour les personnes âgées et leurs proches. Le site offre une information claire et accessible sur toutes les démarches et ressources en relation avec la perte d’autonomie qui peut survenir chez les personnes vieillissantes. Un annuaire national permet de trouver les structures d’accompagnement (CLIC, plateformes de répit, SSIAD…)
- Site de la Haute Autorité de santé recensant les différentes recommandations publiées concernant la maladie d’Alzheimer et les maladies apparentées durant les quinze dernières années. On s’intéressera particulièrement aux recommandations concernant spécifiquement les aidants, un peu anciennes (2010-12), et au guide Parcours de soins.
- Page regroupant toutes les ressources proposées par la filière nationale de santé Brain-Team, avec en particulier une documentation très complète concernant les démarches à réaliser auprès de la MDPH et de nombreuses autres informations et conseils utiles concernant les démarches médico-sociales.
BIBLIOGRAPHIE :
1. HAS. 2018. « Patients présentant un trouble neurocognitif associé à la maladie d’Alzheimer ou à une maladie apparentée ». https://www.has-sante.fr/jcms/c_2906096/fr/patients-presentant-un-troub….
2. Richardson Todd J., Soo J. Lee, Marla Berg-Weger, et George T. Grossberg. 2013. « Caregiver Health : Health of Caregivers of Alzheimer’s and Other Dementia Patients ». Current Psychiatry Reports 15 (7) : 367. https://doi.org/10.1007/s11920-013-0367-2.
3. Cheng Sheung-Tak. 2017. « Dementia Caregiver Burden : a Research Update and Critical Analysis ». Current Psychiatry Reports 19 (9): 64. https://doi.org/10.1007/s11920-017-0818-2.
4. Lee Jacqueline van der, Ton J. E. M. Bakker, Hugo J. Duivenvoorden, et Rose-Marie Dröes. 2014. « Multivariate Models of Subjective Caregiver Burden in Dementia: A Systematic Review ». Ageing Research Reviews 15 (mai): 76‑93. https://doi.org/10.1016/j.arr.2014.03.003.
Liens d'intérêt : l'auteur est membre du conseil scientifique de l'association France Alzheimer et de l'association France DFT.
Il a reçu un soutien financier de l'association A2MCL pour un projet de recherche.


Mise au point
Grossesses tardives : quels risques, quelle prise en charge ?
En 5 points
Crise psycho-comportementale dans les maladies neurocognitives
Cas clinique
La miliaire rouge
Étude & Pratique
Pas d’aspirine chez le coronarien stenté déjà anticoagulé